乳がんの検査について
乳がんと一口に言ってもその大きさや形態、性質は多岐にわたります。実際には、全てを見通せる万能な検査が一つある、というわけでは残念ながらありません。各検査の特徴を踏まえながら、必要な検査を組み合わせることで診断にせまっていきます。ときには時間をおいて同じ検査を繰り返し、変化を比較してみることが有効な場合もあります。緊急度、重症度などを踏まえ、なるべく身体への負担や費用の少ないものを意識しつつ、正確な診断に向けて尽力していきます。
マンモグラフィ(2D・3D)
乳房を挟んで撮るレントゲンです。乳がん診療の基本の検査の一つで、乳がん検診でも広くおこなわれています。当院では通常の撮影(2D)だけでなく3D撮影が可能な装置も導入しており、必要に応じて施行することでより診断精度の高い検査になるようにしています。
超音波
乳房の内部を超音波を用いて観察する検査です。マンモグラフィー同様に乳がん診療の基本の検査の一つで、乳がん検診でもよくおこなわれています。被爆の心配が無く、繰り返し何回行っても身体に害がないのは最大の利点の一つです。また乳房だけでなく、脇や首のリンパ節の観察にも有用です。

細胞診・針生検
疑わしい病変(しこり)が見つかった場合、実際に細胞をとって顕微鏡でみてみることで、更なる診断に近づきます。細い針で細胞を取って診断する検査(細胞診)では、がんの可能性が高そうかどうかを判定します。少し太めの針(2-3mm)で細胞のかたまりを取って診断する検査(針生検)では、がんであった場合の確定診断や、治療に必要ながんの性質(どの薬が効くか)などが分かります。どちらも入院は必要なく、外来の診察室で超音波検査をおこないながら短時間でおこないます。顕微鏡で細胞を詳細に観察する検査(病理検査)ですので、結果は当日には分かりません(7-10日後)。

吸引式組織生検(超音波ガイド下、マンモグラフィガイド下)
細胞診や針生検では診断に至らなかった場合や、超音波検査では場所の特定が難しい場合におこなわれます。より太い針(4-5mm)を用い、組織を吸い込むようにして少し大きめの細胞のかたまりを取って診断します。特に超音波にて場所の特定が難しい病変の場合、3Dマンモグラフィで病変の場所を確認しながらおこなうことがあります。少し太めの針を使用するため、検査後の出血の観察のために1泊の入院でおこなうこともあります。

MRI(造影)
がんの拡がりが最もよく検知できる検査です。実際に乳がんの診断となった場合に「手術でどの範囲を取ったらいいのか」「どの術式が適切か」などを具体的に検討するために必要となります。造影剤というがんがより見えやすくなる薬剤を注射しながら撮影をおこないます。被爆の心配はありません。入院の必要はありません。
PET
がんの転移がよく検知できる検査です。骨を含めた全身の検索に有用です。がんが乳房や脇のリンパ節以外の骨や他の内臓などに転移していないかを調べるために必要となります。がんに集まってくる性質を持った糖に似た成分を注射し、撮影をおこないます。入院の必要はありません。
CT
MRIが撮影できない時や、緊急で結果が知りたい場合などに代替的におこなうことがあります。必要に応じて造影剤を使用します。
乳がんの治療について
国内外の数多くの研究によって判明した科学的根拠に基づいて診療計画を立て
患者さんの希望や背景・病状に応じて調整し実際の治療をおこなっていきます。
「乳がん」と一口に言っても、その病態は非常に多岐に渡ります。大きく広がっていてもそれほど進行していないものから、小さくても進行しているもの、非常におとなしい性質のがんから、治療効果が出にくい性質の悪いものまで、さまざまです。まずはいくつかの検査を用いて、その乳がんがどのようなものであるかを見極めることから治療は始まります。
相澤病院ではがんを正体を見極めた後に、その正体に合わせて有効性と安全性について科学的根拠の確認された標準治療をベースとして治療計画を立てていきます。標準治療とは“標準的な普通の治療”という意味ではなく、“日本国内の保険診療上でおこなえ、現時点で最も効果が高いと予想されている治療”という意味が最もイメージに近いものです。それらに本人の希望・病態・背景・持病など様々な要因を加味し、最終的な治療内容を決定していきます。
いわゆる“治癒”や“完治”という状態を目指すには、手術は欠かせないことがほとんどです。一昔前は「がんは手術で切除して治療はひとまず終わり、転移再発がないことを祈りながら様子を見る」という時代でした。しかし、その後の世界中でおこなわれてきたさまざまな研究結果などから、がんの正体とその真の姿が次々と明らかになってくるにしたがって、治療は大きく様変わりしてきています。
目に見えるがんは切除しても、目に見えないがんはすでに広がったり転移していることも少なくなく、その目に見えないがんをどのように治療していくか、というところが最終的な生存率に大きく寄与することが分かってきました。
目に見えないがんがいるのかいないのか、いるとしたらどこにいるのか、それが今の検査技術では完全には把握することはできません。そのため、手術で全部取り切れたと判断することは難しいのです。そういった場合をあらかじめ想定し、違う治療法で手術を補完しながら完治をめざしていくことになります(補助療法)。
補助療法の代表的なものとして放射線治療・薬物療法(抗がん剤治療、内分泌療法、分子標的薬治療)が挙げられ、多くの場合は手術療法とこれらの治療を組み合わせておこなっていくことが標準治療となります。
近年ではそれらに加え、一定の条件を満たす早期乳がんの場合にラジオ波焼灼療法の施行(RFA)、乳房の再建、遺伝性乳がんの検索、なども保険診療上でおこなえるようになっており、相澤病院でもそれらがすべておこなえる体制を整えています。
乳腺外科の治療
乳房切除術(全摘術)
乳がんに対する最も基本的な手術の一つです。がんの広がりが比較的大きく、部分的な切除が困難な場合などに行われることの多い手術です。乳頭を含め、乳房の全てを切除します。脇の下のリンパ節(腋窩リンパ節)への転移の有無を手術中に調べ(センチネルリンパ節生検)、転移が認められる場合には腋窩リンパ節の切除(郭清)を同時に行います。
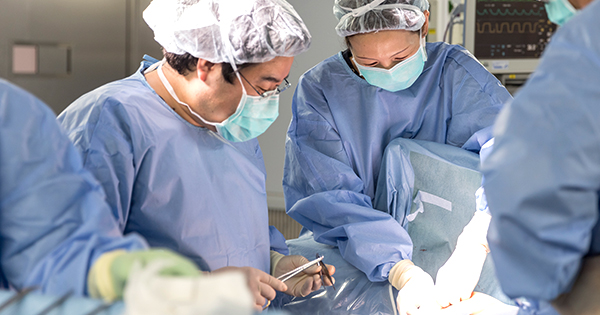
乳房温存療法(乳房部分切除+放射線治療)
がんを一回り大きくくり抜くように、乳房を部分的に切除し、乳頭や乳房の膨らみをできる限り温存する手術です。この治療が可能かどうかにはいくつか条件があり、主にがんの場所や大きさによって可能と判断される場合に選択できます。腋窩リンパ節に関しても全摘術と同様のことを行います。また残された乳房に対して、術後の放射線治療が基本的にセットで行われます。
乳頭乳輪温存乳房切除術+組織拡張器挿入術(乳房再建)
乳頭と乳輪および皮膚を基本的に全て残して中の乳房を全てくり抜くように切除する手術です。この治療も、可能かどうかにはいくつか条件があり、がんと乳頭の間に十分な間隔があること、性質の悪いがんではないこと、などが挙げられます。腋窩リンパ節に関しても全摘や部分切除と同様のことを行います。さらに乳房再建に備えて風船のような装置(組織拡張器)を埋め込む手術を同時に行います。
リスク軽減乳房切除術
アメリカの某有名女優さんが行って公表されたことで、一般にも多く知られるようになりました。遺伝的に乳がんに罹患する可能性の高いと判断された方が予防的に乳房切除を行います。遺伝子検査を行いHBOC(遺伝性乳がん卵巣がん症候群)と診断された方が対象となります。保険診療で行うには更にいくつかの条件が加えられます。がんのない正常な乳房の切除になりますので、慎重な決断が求められます。事前に遺伝カウンセリングなども必要になります。
早期乳がんに対するラジオ波焼灼療法(RFA)
一定の条件(*)を満たす場合、切らずに治すことを目指すラジオ波焼灼療法の施行することが可能です。ラジオ波を発生させる特殊な針を病変に刺し、通電することで発生した熱によってがんの死滅をはかる治療法です。
通常の手術に比べて術後のより厳重な経過観察と検査が必要になりますが、きちんとした条件と方法で行えば、従来の治療法と大きく遜色ない成績が得られることが臨床研究で証明された(**)ことにより保険適応となりました。手術のような傷ではなく1-2mm程度の針穴の傷ですみ、乳房の形も従来の手術に比べて保たれることが多く、また入院期間も通常の手術よりは短いことが多いです。
(*)浸潤性乳管癌もしくは非浸潤性乳管癌の診断、各種検査で1.5cm以内の大きさ、リンパ節転移がない、治療が危険ではない位置の病変である、など
(**)RAFAELO試験(NCCH1409試験)
乳腺外科の主担当医
日本外科学会専門医・指導医
日本乳癌学会乳腺専門医・指導医
日本乳癌学会RFA認定術者
日本外科学会専門医
日本乳癌学会乳腺専門医
日本乳癌学会 RFA認定術者
日本外科学会外科専門医
日本乳癌学会乳腺専門医
日本乳癌学会RFA認定術者
日本内分泌外科学会内分泌外科専門医
日本がん治療認定医機構がん治療認定医
日本甲状腺学会甲状腺専門医
日本乳腺甲状腺超音波医学会甲状腺超音波ガイド下穿刺診断専門医
日本外科学会外科専門医
日本乳癌学会乳腺認定医
日本乳癌学会乳腺専門医
日本外科学会専門医
日本乳癌学会乳腺専門医
日本乳癌学会RFA認定術者
他科の共同担当医
日本医学放射線学会放射線治療専門医
日本がん治療認定医機構がん治療認定医
日本がん治療認定機構暫定教育医
日本臨床腫瘍学会がん薬物療法専門医
日本形成外科学会形成外科専門医
日本人類遺伝学会臨床遺伝専門医
日本耳鼻咽喉科学会耳鼻咽喉科専門医
がん集学治療センターの治療
放射線療法
放射線治療科と連携して治療をおこなっていきます。放射線治療(照射)がおこなわれるのは、がんのある場所が分かっている、がんが残っている可能性が高い部位があらかじめ予想できている、といった場合におこなわれます。手術に加えた補助療法として放射線療法がおこなわれる場合は、以下のようなものが代表的です。
・乳房温存療法で部分切除のあとに残った乳房に対して。
・手術の結果で判明したがんの様子で再発の可能性が比較的に高いと判断された場合に対して。(皮膚や鎖骨周辺のリンパ節に対して照射)
再発や転移への治療の場合は、場所・大きさ・個数・症状などに応じて適宜照射可能かを検討してきます。
化学療法(薬物療法)
「目に見えないほど小さく、どこにいるか分からない」がんに対しては、切除したり放射線治療で対応できません。したがって薬を血液に乗せて全身にくまなく届けることで治療をおこなっていきます。薬物療法(化学療法)には、抗がん剤治療、分子標的薬治療、内分泌療法(ホルモン療法)があります。どの治療法が適しているかはがんの性質によって異なるので、手術で取れた(もしくは生検した)乳がんの組織を検査して確認します。薬物療法は手術後におこなうことが多いのですが、がんの進み具合によっては手術前におこなう方が利点がある場合があります(術前補助化学療法:NAC)。
補助療法として薬物治療を行う場合の目的は乳がん細胞の根絶です。しかし、がんがすでに遠くに転移している場合(StageIV)や再発の場合には根絶は難しく、目的は、がんが大きくならないように、症状を和らげるために、症状の出現を遅らせるために、といったことになります。薬物療法(特に抗がん剤)は正常な細胞にも影響を与えて副作用も少なくないため、治療の目的と副作用・生活状況のバランスを考慮しながら治療をおこなっていきます。多くの患者さんが辛いと思われる脱毛の副作用に対しても、その予防や回復促進のための頭皮冷却療法(保険診療外)の併用も当院ではおこなっています。

リンパ浮腫ケア
乳がんの手術では脇の下のリンパ節に触れることが多く、術後に腕が浮腫んでしまう場合がときにあります。それをリンパ浮腫を呼び、脇のリンパ節をしっかり取った場合(腋窩郭清)に起こることが多いです。起こってしまった場合の治療として非常に良く効くことが証明された薬や手術といったものは正直まだなく、いかにリンパ浮腫を起こさないか、または起こった場合にいかに早期に発見し悪化させず軽減出来るか、といった日々の対処が重要になってきます。
手術で脇を触れた人は基本的に全て、手術での入院中にリンパ浮腫に対する生活の注意点や予防法、早期発見法などを、リハビリの理学療法士さんや専門知識を有した看護師により詳細かつ入念に指導します。
もし実際に起こってしまった場合には、理学療法・生活指導・装具の使用などを行い(リンパ浮腫外来)、いかに悪化させずに軽減できるかを目指してケアしていきます。

緩和ケア
緩和ケアというと終末期におこなわれるものであると思われている方も多いかもしれませんが、必ずしもそうではありません。「生命を脅かす病に関連する問題に直面している患者とその家族の苦痛全般」が対象であり、終末期だけではなくがんの治療の最中も対象です。苦痛は痛みのみならずその他諸々の不快な症状全般や、精神的・社会的なものをも含みます。
必要な治療によって生じた避けられない有害事象(副作用)などで、やむを得ない苦痛や症状も時にはありますが、一般的に苦痛に耐えることと治療の効果には関係がなく、苦痛に耐えたから治療がよく効く、といったことはありません。当院でも「耐えなくてもよい苦痛は出来るだけ最小限に(できれば0に)」と考えています。何らかの症状があるときは遠慮なく担当医にお伝え下さい。必要ならば緩和ケア科、腫瘍精神科と連携して対応していきます。
「緩和ケア」という言葉に抵抗があることもあるかもしれませんが、むしろ早期からの緩和ケアを導入し、きちんと諸々の苦痛をおさえていた人の方が、がん自体への治療の継続期間が長かったり、生存期間が延長しているという傾向もあるようです。
また、がん相談支援センターでは、がん患者さんやご家族の方からの医学的なこと以外でもいろいろなご相談、ご質問にお受けしています。お気軽にご利用ください。

遺伝子診療科の治療
遺伝子診療
乳がんと診断された方のうち5~10%程度の頻度で「乳がんになりやすい体質」を遺伝的に持っている方がいらっしゃいます。そのうちの約半数程度がHBOC(遺伝性乳がん卵巣がん症候群)と呼ばれるもので、その原因遺伝子は同定され、現在ではそれを調べることができます。
さらに、いくつかの条件(家族歴がある、若年発症である、他の癌にかかったことがある、などなど)を満たせばその検査を保険診療でおこなうことができます。その結果は乳がんの治療方針のみならず、ご自身・ご家族の未来・健康管理に対して重要な情報となります。
その一方で、人の遺伝情報を調べた結果というものは個人情報の最たるものであり、またご自身のだけでなくご家族にも影響の出てくる検査結果となります。よって「そもそも検査をおこなった方が良いかどうか」「家族はどうするか」「もし陽性なら今後どうするのか」といった検査にまつわるさまざまなことを、必要に応じてカウンセリングをおこないながら慎重に検査を進めて行きます。それらは遺伝子診療科と連携しておこなっていきます。
また再発や転移している方に対して「ほかに効く薬の候補はないか」というを調べるために多くの遺伝子を調べる検査(遺伝子パネル検査)をおこなうこともあり、同様に遺伝子診療科と連携して行っていきます。

相澤病院の乳がんの治療実績(2019年度)(※検討中)
入院患者の年齢構成
| 0歳~ | 10歳~ | 20歳~ | 30歳~ | 40歳~ | 50歳~ | 60歳~ | 70歳~ | 80歳~ | 90歳~ |
|---|---|---|---|---|---|---|---|---|---|
| - | - | - | - | 16 | 19 | 32 | 24 | - | - |
※10 症例未満は個人情報保護のため表示していません。
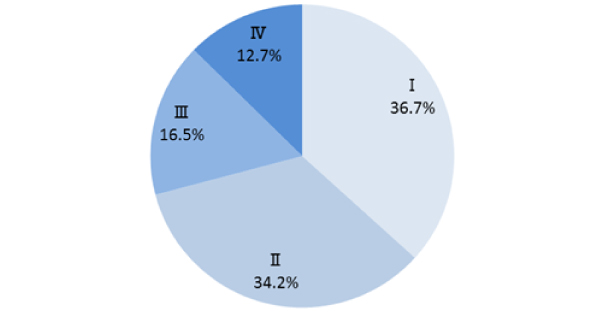
当院で治療した方のがんのステージ分類
入院での治療内容と平均在院日数
| 治療内容 | 割合 | 平均在院日数 |
|---|---|---|
| 検査、診断 | 0.9% | 2.0日 |
| 手術治療 | 78.5% | 6.4日 |
| 化学療法や放射線療法 | 5.6% | 18.2日 |
| 手術治療 + 化学療法や放射線療法 | 9.3% | 13.8日 |
| その他の療法(緩和ケアなど) | 5.6% | 12.0日 |
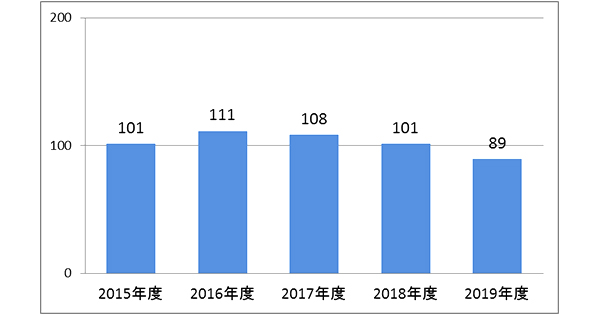
手術件数
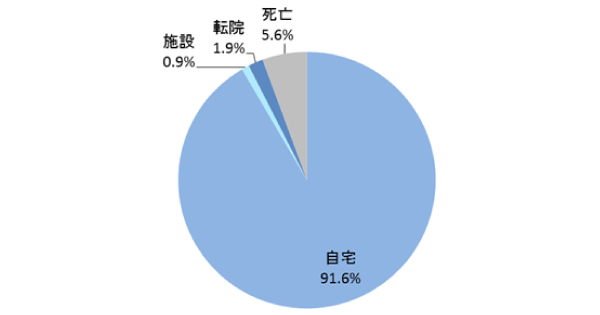
退院状況
5年生存率

乳がんに関連する投稿
システムメンテナンスに伴う「AI電話サービス」一時停止のお知らせ
AI電話サービスのシステムメンテナンスに伴い、以下の時間はAI電話サービスが停止いたします。
「がん関連のトレーシングレポート事例に学ぶ会(オンライン)」開催のご案内
がん治療で使用するお薬は一般薬に比べ、有害事象の発現率が高く、患者さんが重篤になるケースもあります。
2026年4月1日より診断書・各種証明書料金を改定します
新料金は2026年4月1日申し込み分から適用となります。 診断書の種類により料金は異なります。詳しくは書類受付窓口でお問い合わせください。
いますぐ触りたくなる 保険薬局さんに役立つ
初心者さん向け 生成AI研修①
詳細・お申し込みはこちら




















